【要注意】脳卒中の症状と今すぐ相談すべきタイミングとは?完全ガイド
目次
【要注意】脳卒中の症状と今すぐ相談すべきタイミングとは?完全ガイド
Meta Description: 脳卒中の症状を見逃さない!今すぐ相談すべきタイミングと適切な医療機関の選び方、予防法まで詳しく解説します。
脳卒中とは?その基本と原因を正しく理解しよう

脳卒中は、ある日突然発症し、命や生活に大きな影響を与える重大な疾患です。多くの方が「ある日突然倒れる病気」として恐れていますが、実は前兆や初期症状があるケースも多く、早期に気づくことで後遺症を最小限に抑えることが可能です。
脳卒中の定義と種類(脳梗塞・脳出血・くも膜下出血)
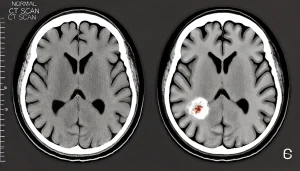
脳卒中とは、脳の血管が詰まる(脳梗塞)または破れる(脳出血・くも膜下出血)ことで、脳の一部に血液が届かなくなり、脳細胞がダメージを受ける病気です。
-
脳梗塞:血栓や動脈硬化によって脳の血管が詰まる。
-
脳出血:高血圧などが原因で脳内の血管が破れ出血する。
-
くも膜下出血:脳の表面近くで血管が破れ、突然の激しい頭痛を伴う。
この3種類はそれぞれ症状や治療法が異なりますが、いずれも早期発見と迅速な治療が生死を分けます。
主な原因:高血圧、動脈硬化、生活習慣の影響
脳卒中のリスクを高める主な要因には以下のようなものがあります。
-
高血圧:最も大きなリスク因子。血管に常に強い圧力がかかり、破れやすくなります。
-
動脈硬化:血管が硬くなり、詰まりやすくなる。
-
糖尿病や脂質異常症:血管内に脂質がたまりやすく、血流を阻害する。
-
喫煙・過度の飲酒:血管を収縮させ、血圧を上昇させる。
-
運動不足・ストレス・不規則な生活:血流の停滞や血管への負担増加に繋がります。
これらの原因は多くが生活習慣に関係しており、日々の意識が脳卒中予防の第一歩となります。
脳卒中の初期症状:気づくべき身体のサイン

脳卒中は突然襲ってくるように思われがちですが、実は多くの場合、体が出す「前兆サイン」があります。これらの初期症状を見逃さず、すぐに相談や対応をすることで、命を守り、後遺症を最小限に抑えることができます。
顔のゆがみ・手足のしびれ・言葉のもつれ
以下のような症状が急に現れた場合、脳卒中の可能性があります:
-
顔のゆがみ:片側の口角が下がる、笑おうとしても顔の左右が非対称。
-
手足のしびれ・脱力:特に片側だけに現れる場合は要注意。
-
言葉のもつれ・理解困難:話す内容が意味不明、または言葉が出てこない。
-
視覚障害:片目または両目の視野が突然狭くなる、ぼやける。
-
ふらつき・めまい:立てない、歩けないほどの平衡感覚の異常。
これらはFASTチェックとしても知られており、Face(顔)、Arm(腕)、Speech(言語)、Time(時間)がキーワードです。症状が出たらすぐに119番通報を。
一過性脳虚血発作(TIA)とは?
TIA(Transient Ischemic Attack)とは、一時的に脳の血流が低下し、脳卒中と似た症状が一時的に現れる発作です。数分~数時間で症状が回復することから「軽く見られがち」ですが、本格的な脳卒中の前触れであることが多く、放置は非常に危険です。
TIAの後、48時間以内に本格的な脳卒中に進行するリスクが高いため、すぐに医療機関での検査・診察を受けるべきです。
重症化する前に!症状が現れたときの対応

脳卒中が疑われる症状が出たとき、「様子を見る」「休めば治るかも」と考えるのは命取りです。早期の救急対応が、脳のダメージを最小限に抑える鍵となります。
119番通報の基準とタイミング
以下のような症状が突然現れた場合は、迷わず119番通報しましょう。
-
突然の言語障害(話せない、言葉が出ない)
-
手足の麻痺または動かない
-
顔の片側のゆがみ
-
意識障害(呼びかけに反応しない、ぼーっとしている)
-
強烈な頭痛(くも膜下出血の疑い)
-
ふらつき・歩行困難
本人が「大丈夫」と言っていても、周囲が異常を感じた時点で救急要請が必要です。
救急車を呼ぶべき症状のチェックリスト
| 症状 | 脳卒中の可能性 | 行動 |
|---|---|---|
| 顔のゆがみ | 高 | すぐに119番 |
| 片側の手足のしびれ・麻痺 | 高 | 救急搬送が必要 |
| 言葉が出ない・意味不明な言動 | 高 | 医療機関へ |
| 急な視力障害 | 中~高 | 早期受診 |
| 強烈な頭痛 | 非常に高い | くも膜下出血の疑い、即通報 |
| めまい・ふらつき | 中 | 状況次第で通報 |
症状の進行は「分単位」で脳細胞にダメージを与えます。早ければ早いほど治療効果が上がることを覚えておきましょう。
どこに相談すればいい?医療機関の選び方

脳卒中の症状に気づいたら、どの医療機関に相談すればよいのかを知っておくことは非常に重要です。状況に応じて適切な施設を選ぶことで、診断の正確さや治療のスピードが大きく変わってきます。
緊急時と非緊急時の医療機関の違い
症状の緊急度によって、受診すべき医療機関は異なります。
緊急時(今すぐ受診が必要):
-
救急車での搬送が必要なレベルの症状(麻痺・意識障害など)がある場合。
-
脳神経外科や救急医療センターを備えた総合病院を選ぶこと。
-
夜間・休日でも受け入れ可能な「二次救急指定病院」が推奨されます。
非緊急時(症状が軽度・慢性化している場合):
-
脳神経内科・神経内科クリニックなどを受診し、詳しい検査を受ける。
-
必要に応じてCTやMRIを完備している医療機関を選ぶと診断がスムーズです。
脳神経外科・内科・専門医との連携方法

脳卒中の治療には、多職種のチーム医療が不可欠です。症状がはっきりしないときは、以下のように相談のステップを踏むのが効果的です。
-
かかりつけ医に相談:体調の変化や軽度の症状をまず相談し、必要なら紹介状をもらう。
-
脳神経内科で精密検査:CTやMRIで脳の状態を確認。
-
脳神経外科での治療方針決定:外科的介入が必要か判断。
-
リハビリ専門医やケースワーカーと連携:治療後の生活支援も大切です。
地域によっては「脳卒中センター」や「地域連携パス」が整備されており、患者に最適な医療をつなげるシステムが機能しています。
相談前に準備すべき情報とチェック項目
医療機関に相談する前に、事前に準備しておくことで診断や処置がより正確・迅速になります。
症状の出現時間と経過の記録
医師が脳卒中の診断を行う上で、以下の情報が非常に重要です:
-
症状が始まった時間(できるだけ正確に)
-
症状が進行しているか、回復しているか
-
突然だったか、徐々にだったか
特に**t-PA(血栓溶解療法)**の適用には、「発症から4.5時間以内」という制限があるため、時間の記録は極めて重要です。
家族の既往歴や生活習慣の共有ポイント
診断時に役立つ以下の情報も整理しておきましょう:
-
家族に脳卒中や心疾患の病歴があるか
-
高血圧、糖尿病、コレステロール値の管理状況
-
喫煙歴や飲酒習慣
-
最近のストレスや睡眠状況
これらを整理しておくだけで、医師が適切な判断を下しやすくなります。
脳卒中の診断と治療方法の流れ

脳卒中は、迅速な診断と治療が生死や後遺症の有無を大きく左右します。医療機関ではどのように診断し、どんな治療が行われるのか、その流れを理解しておくことは、もしものときの不安を軽減してくれます。
画像検査(CT・MRI)の重要性
脳卒中の診断では、まず脳の状態を可視化する画像検査が最も重要です。
CT検査(コンピュータ断層撮影):
-
短時間で結果が出るため、救急外来でよく使用される。
-
主に**出血型(脳出血・くも膜下出血)**の判別に有効。
MRI検査(磁気共鳴画像):
-
**虚血型(脳梗塞)**の初期変化まで詳細に確認可能。
-
より高精度だが、CTより時間がかかる。
これらの検査によって、**脳卒中の種類(脳梗塞・脳出血・くも膜下出血)**を特定し、最適な治療方針が決定されます。
薬物治療・外科的処置の選択肢
脳卒中のタイプにより、治療法も大きく異なります。
| 脳卒中のタイプ | 主な治療法 |
|---|---|
| 脳梗塞 | t-PA療法(血栓溶解薬)、抗血小板薬、抗凝固薬 |
| 脳出血 | 血圧管理、止血薬、場合により開頭手術 |
| くも膜下出血 | 血管内治療(コイル塞栓術)または開頭クリッピング手術 |
特に脳梗塞の場合、「t-PA(組織プラスミノーゲンアクチベーター)」という血栓を溶かす薬の投与が、発症から4.5時間以内に可能であれば、非常に高い効果を発揮します。
急性期後のリハビリと再発予防

治療が一段落した後は、リハビリと再発予防が重要なステージとなります。
-
急性期リハビリ:ベッド上での体位変換、呼吸訓練、早期離床。
-
回復期リハビリ:歩行訓練、言語訓練、食事・着替えなどの日常生活動作訓練。
-
再発予防:血圧・糖尿病・脂質異常症の管理、禁煙・食事改善、服薬管理。
脳卒中は再発率が高い疾患であるため、生活習慣の見直しと定期的な通院が欠かせません。
脳卒中が疑われるときの相談先とサポート体制

脳卒中は時間との勝負です。しかし、いざという時、どこに相談すれば良いのか分からないと動けなくなってしまう可能性もあります。この章では、相談先とその支援体制について詳しくご紹介します。
地域の保健所・医療相談窓口
多くの自治体では、住民の健康不安に対応するための相談窓口を設けています。
-
市区町村の保健所:健康相談や、脳卒中予防に関する啓発活動も行っています。
-
医療・介護相談窓口(地域包括支援センター):脳卒中の後遺症に対する支援、リハビリ施設の紹介などにも対応。
-
24時間電話健康相談:夜間や休日でも医療的な判断に迷った時に利用可能。
かかりつけ医・専門外来の役割
日常の体調管理や、気になる症状があるときは、まずかかりつけ医に相談するのが基本です。必要に応じて脳神経内科や脳神経外科への紹介状を書いてもらえます。
また、大きな病院では「脳卒中外来」を設けているところもあり、以下のような相談に対応しています:
-
軽度のしびれや頭痛が続いている
-
TIAの疑い(過去に一時的な症状があった)
-
家族に脳卒中経験者がいるため、リスクが心配
定期的なチェックや画像診断を受けることで、未然にリスクを発見できる可能性があります。
オンライン診療や相談チャットの活用法
近年では、テクノロジーの進化により「オンライン診療」や「医療相談チャット」も普及しています。
-
オンライン診療:通院が難しい方でも、自宅にいながら専門医に相談可能。
-
チャット相談アプリ:看護師や医師にテキストベースで気軽に相談できる。
こうしたサービスは特に高齢者や交通手段が限られている方にとって、有効なサポートとなります。
よくある質問(FAQ)

Q1. 脳卒中と脳梗塞、脳出血の違いは何ですか?
A. 脳卒中は総称で、「脳梗塞(血管の詰まり)」「脳出血(血管の破裂)」「くも膜下出血(動脈瘤の破裂)」が含まれます。
Q2. 軽いめまいやしびれも脳卒中の前兆ですか?
A. はい。特に片側に集中していたり、突然起こった場合は前兆である可能性があります。
Q3. 家族が脳卒中を起こしたら、どう対応すべきですか?
A. すぐに119番通報し、「いつ症状が始まったか」を記録してください。倒れた本人に無理に話しかけたり、水を飲ませたりしないでください。
Q4. 再発を防ぐにはどうすればいいですか?
A. 食事の改善、禁煙・禁酒、運動習慣の確立、薬の継続が重要です。医師の指示を守り、定期通院を継続しましょう。
Q5. 高血圧ですが、脳卒中のリスクは高いですか?
A. はい。高血圧は最も重要なリスク要因のひとつです。血圧の管理が予防の鍵です。
Q6. 脳卒中は若い人にも起こりますか?
A. 最近では20代~30代の若年層でも発症例があります。特に生活習慣病やストレス、過労による影響が関係します。
まとめ:脳卒中は「早期相談」が命を守るカギ!
「脳卒中 症状 相談」に関する正しい知識と迅速な対応力があれば、もしものときも慌てずに行動できます。体の異変に気づいたら、ためらわず医療機関に相談することが最も重要です。命と健康を守るのは、**“迷わず行動する勇気”**です。
外部リンク参考:
日本脳卒中協会 – 脳卒中の予防と対策









