【脳卒中のガイドライン】
【脳卒中のガイドライン】
1. 脳卒中のガイドラインの目的

- 脳卒中は日本における主要な死亡原因であり、要介護状態になる主要因です。
- ガイドラインは、患者の生命を守り、後遺症を最小限に抑えることを目指して、統一された診療・リハビリの基準を提供します。
2. 日本脳卒中学会の「脳卒中治療ガイドライン」
日本脳卒中学会が発行する「脳卒中治療ガイドライン」は、脳梗塞、脳出血、くも膜下出血の各疾患に対応した診療基準を示します。
内容の主なポイント
- 急性期治療
- t-PA療法(血栓溶解療法):発症から4.5時間以内の投与推奨。
- 血管内治療:血栓回収デバイスを用いる治療。発症から6〜24時間以内の適応例を定める。
- 脳出血の管理:血圧コントロールや外科的治療。
- くも膜下出血:動脈瘤のコイル塞栓術やクリッピング術。
- 回復期リハビリテーション
- 発症直後から早期にリハビリを開始することで、機能回復を促進。
- 理学療法(PT)、作業療法(OT)、言語療法(ST)の重要性を強調。
- 予防・再発防止
- 抗血小板薬や抗凝固薬の適切な使用。
- 生活習慣の改善(高血圧、糖尿病、脂質異常症、喫煙などの管理)。
- 地域包括ケアと在宅復帰支援
- 地域の医療機関、介護サービス、家族との連携を推奨。
改訂情報
- 最新の「脳卒中治療ガイドライン2021」では、エビデンスに基づいた新しい治療法が追加されています。
- AIを活用した診断支援やリモートリハビリなどの新しい技術も議論されています。
3. 厚生労働省の指針
治療と仕事の両立支援ガイドライン
厚生労働省は、脳卒中の患者が職場復帰や社会復帰を果たすための支援策を提示しています。
- 治療中の配慮
- リハビリ期間中の勤務時間調整や通院支援。
- 雇用主と医療機関の連携を促進。
- 介護・社会保障制度の活用
- 要介護認定や障害者手帳の取得支援。
- 医療費助成や介護保険サービスの利用促進。
脳卒中医療体制の整備
厚生労働省は、全国の医療機関を「急性期医療」「回復期リハビリ」「維持期ケア」に区分し、地域包括的な医療提供体制を整備しています。
4. 患者・家族向けの情報

脳卒中リハビリテーションガイド
日本リハビリテーション医学会が提供するガイドでは、患者や家族向けに以下を解説:
- 自宅でできるリハビリの実践方法。
- 介護負担を軽減するためのヒント。
- 地域支援サービスの利用方法。
5. ガイドラインの活用方法

- 医療従事者向け
- 診療時にエビデンスを基に最適な治療法を選択。
- 患者に対する説明資料として使用。
- 患者・家族向け
- 病状の理解を深め、治療やリハビリに積極的に取り組むための手引き。
【脳梗塞のガイドライン】
1. 脳梗塞の種類とガイドラインの対応
脳梗塞は以下の3種類に分類され、それぞれ治療法や対応が異なります。
- アテローム血栓性脳梗塞(大血管の動脈硬化による閉塞)
- 心原性脳塞栓症(心臓由来の血栓による)
- ラクナ梗塞(小血管障害による)
ガイドラインでは、これらの種類に応じた治療法や予防策が具体的に提示されています。
2. 急性期治療
発症からの治療のタイムライン
脳梗塞の急性期治療では、時間が重要です。ガイドラインでは以下のような治療が推奨されています:
- 超急性期(発症後4.5時間以内)
- t-PA療法(血栓溶解療法):
- 発症後4.5時間以内にt-PA(アルテプラーゼ)を静脈注射。
- 血栓を溶解し、血流を再開する治療法。
- 適応条件が厳密に規定されており、CT/MRIで脳出血が否定される必要があります。
- t-PA療法(血栓溶解療法):
- 血管内治療(発症6〜24時間以内)
- 血栓回収療法(メカニカルスロムベクトミー):
- 発症から最大24時間以内に、カテーテルを使って血栓を直接回収する治療。
- t-PA療法の適応外や追加効果が期待される場合に実施。
- 適応患者の選別:
- 治療可能性を評価するためにCT灌流画像やMRI(DWI)を活用。
- 血栓回収療法(メカニカルスロムベクトミー):
- 急性期の管理
- 血圧管理:過度な降圧を避けつつ、脳の血流を確保。
- 血糖値管理:高血糖は予後不良の要因となるため、適切に管理。
- 抗血小板薬または抗凝固薬の使用開始。
3. 回復期リハビリテーション

早期リハビリの重要性
ガイドラインでは、急性期治療後に早期リハビリを開始することが推奨されています。
- 開始時期:発症後24〜48時間以内に離床・リハビリ開始を推奨。
- 目標:
- 麻痺した四肢の機能回復。
- ADL(日常生活動作)の向上。
- 嚥下障害や言語障害への対応。
- 内容:
- 理学療法(PT):立ち上がりや歩行能力の回復。
- 作業療法(OT):日常生活動作(食事、着替えなど)の訓練。
- 言語療法(ST):失語症や嚥下障害のリハビリ。
4. 再発予防
脳梗塞の再発予防は、急性期治療と並んで非常に重要です。
薬物療法
- 抗血小板薬
- アスピリン、クロピドグレル、シロスタゾールなど。
- 特にアテローム血栓性脳梗塞やラクナ梗塞で推奨。
- 抗凝固薬
- ワルファリン、ダビガトラン、リバーロキサバンなど。
- 心原性脳塞栓症(心房細動など)で推奨。
- スタチン療法
- 高脂血症の管理に使用。
- LDLコレステロールを70mg/dL以下に維持することを推奨。
生活習慣の改善
- 高血圧、糖尿病、脂質異常症の管理。
- 禁煙、適度な運動、食事療法(減塩・高野菜食)。
外科的予防
- 頸動脈内膜剥離術(CEA)やステント留置術:
- 頸動脈狭窄症がある場合に適応。
5. 診断技術

画像検査
- CT・MRI:
- 発症直後に行う初期診断の基本。
- t-PA療法の適応可否や出血の有無を確認。
- 超音波検査:
- 頸動脈や脳内動脈の狭窄や閉塞の評価。
- 血液検査:
- 血糖値、凝固因子、感染の有無など。
6. 脳梗塞治療ガイドラインの改訂(2021年版)
主な変更点
- 血管内治療の適応範囲の拡大。
- 生活習慣改善の重要性をさらに強調。
- 新しい抗凝固薬(DOAC)の有用性に関するエビデンス更新。
7. 地域連携と社会復帰

- 地域包括ケア:
- 急性期、回復期、維持期を通じて地域医療機関が連携することを推奨。
- 社会復帰支援:
- 職場復帰や自宅介護に向けた調整。
- 家族への教育・支援。
【脳出血のガイドライン】
1. 脳出血の概要
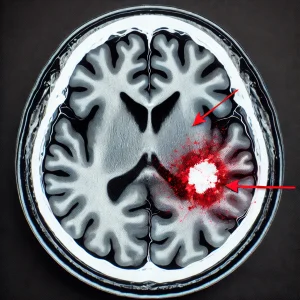
- 脳出血は、脳内の血管が破れて出血し、周囲の脳組織が圧迫される疾患です。
- 主な原因:
- 高血圧性脳出血(最も一般的)
- 脳動静脈奇形や脳動脈瘤の破裂
- 抗凝固薬や抗血小板薬の使用
- アミロイド血管症(高齢者に多い)
2. 急性期治療
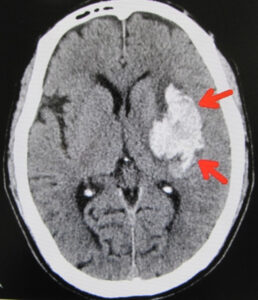
脳出血の急性期治療では、出血量や発症部位、全身状態に応じた迅速な対応が重要です。
① 初期評価
- 画像診断
- CTスキャン:
- 出血の有無や部位を迅速に特定するための第一選択。
- MRI:
- アミロイド血管症や脳幹出血の評価に有用。
- CTスキャン:
- 血液検査
- 凝固能や血糖値の評価を実施。
- 神経学的評価
- GCS(グラスゴー昏睡スケール)やNIHSSを用いて意識状態や神経障害の程度を評価。
② 血圧管理
- 高血圧が脳出血の悪化を招くため、適切な血圧管理が重要。
- 目標値:
- 初期は140~160 mmHg程度を目標とし、過度な降圧を避ける。
- 血圧降下薬として、ニカルジピンやラベタロールが推奨される。
③ 外科的治療
ガイドラインでは、外科的治療の適応を以下のように定めています:
- 外科的血腫除去術
- 脳表面に近い出血(浅部出血)が対象。
- 意識障害が進行している場合や血腫量が多い場合に検討。
- 脳室ドレナージ
- 脳室内出血や脳室拡大(急性水頭症)を伴う場合に実施。
- 定位的血腫吸引術
- 深部出血(基底核出血など)で意識障害が軽度の場合に適応されることがある。
④ 脳浮腫の管理
- 浸透圧療法:
- マンニトールや高張食塩水を使用して脳圧を低下。
- 換気療法:
- 重症例では人工呼吸管理を行い、脳内圧を管理。
3. 回復期リハビリテーション

脳出血後のリハビリテーションは、回復期から早期に開始することが推奨されています。
- 理学療法(PT):
- 麻痺側の機能回復を促す訓練。
- 歩行訓練やバランス訓練を段階的に進める。
- 作業療法(OT):
- 日常生活動作(食事や着替え)の回復を目指す。
- 言語療法(ST):
- 言語障害や嚥下障害に対するリハビリ。
- 心理サポート:
- 脳出血後は、うつ症状が現れることがあるため、心理支援も重要。
4. 再発予防
再発予防は、脳出血患者の予後改善において重要なテーマです。
① 薬物療法

- 降圧薬
- 高血圧性脳出血の再発リスクを軽減するために降圧薬を継続。
- カルシウム拮抗薬やACE阻害薬が推奨される。
- 抗血小板薬や抗凝固薬の調整
- 出血リスクが高い場合は慎重に使用。
② 生活習慣の改善

- 禁煙とアルコール制限:
- 出血リスクを高めるため、禁止または制限を推奨。
- 食事療法:
- 減塩食、野菜や果物を中心としたバランスの良い食事を推奨。
5. 地域連携と社会復帰

- 地域包括ケアシステム
- 急性期、回復期、維持期を通じた地域医療機関の連携を推奨。
- 社会復帰支援
- 在宅介護や職場復帰に向けたプランを策定。
- 家族への教育や心理支援を含めた包括的サポート。
6. ガイドラインの改訂(2021年版)
主な変更点
- 血圧管理の推奨目標の更新。
- 血腫除去術の適応条件の明確化。
- 再発予防における生活習慣改善の重要性を強調。
- 患者中心のケア(家族を含めた心理的支援の重要性)。
【くも膜下出血のガイドライン】
1. くも膜下出血の原因と特徴

- 主な原因:
- 脳動脈瘤破裂(全体の約80%):最も一般的な原因。
- 脳動静脈奇形(AVM)。
- 外傷性出血。
- 特徴的な症状:
- 突然の激しい頭痛(バッド・ヘッドエイク)。
- 意識障害、嘔吐、けいれん。
- 髄膜刺激症状(項部硬直など)。
2. 急性期診断と初期対応
① 初期診断
- 画像診断
- CTスキャン(非造影):
- 発症直後の出血診断における第一選択。
- 高感度で出血の部位や範囲を迅速に確認可能。
- MRI(FLAIR、DWI):
- CTで不明瞭な場合や発症後時間が経過した場合に有用。
- CTA(CTアンギオグラフィー)またはMRA(MRアンギオグラフィー):
- 動脈瘤の位置や形状の特定に使用。
- CTスキャン(非造影):
- 腰椎穿刺
- CTで出血が確認できない場合に実施。
- 髄液中の血性変化または黄疸(キサントクロミー)でくも膜下出血を確認。
② 初期対応
- 血圧管理
- 再出血リスクを低下させるため、適切な血圧管理が必要。
- 目標血圧:140-160 mmHgを目安に管理。
- 降圧薬:ニカルジピンやラベタロールが推奨される。
- 再出血予防
- 安静:頭蓋内圧上昇や再出血のリスクを避けるため厳重な管理が必要。
- 鎮静や鎮痛を行い、患者の安静を保つ。
3. 再出血防止のための治療
再出血は初回出血後24時間以内に多く発生し、予後を大きく左右します。そのため、以下の治療が早期に行われます。
① 動脈瘤の閉鎖治療
- クリッピング術
- 開頭手術で破裂した動脈瘤をクリップで閉鎖。
- 動脈瘤の形状や位置によって適応される。
- コイル塞栓術(エンドバスキュラー治療)
- 血管内治療で動脈瘤内にコイルを詰めて閉鎖。
- 非侵襲的で高齢者やハイリスク患者に適応されやすい。
② 血管攣縮の予防と治療
くも膜下出血後の血管攣縮(脳血管の収縮)は、遅発性脳虚血を引き起こし、機能障害の原因となるため、その予防と管理が重要です。
- 予防薬:ニモジピン
- カルシウム拮抗薬で、血管攣縮を予防。
- 高血圧・高容量療法(Triple-H療法)
- 高血圧、高血容量、血液希釈を組み合わせて血流を改善。
- 血管内治療
- バルーン血管形成術や薬剤注入による攣縮解除。
4. 脳浮腫や水頭症の管理

- 脳浮腫の管理
- マンニトールや高張食塩水を使用して脳圧を低下させる。
- 水頭症の治療
- 急性期:脳室ドレナージ(CSF排出)。
- 慢性期:シャント手術(脳室腹腔シャント)。
5. 回復期リハビリテーション

早期リハビリの開始
- 目的
- 運動機能や認知機能の回復。
- 廃用症候群(筋力低下や関節拘縮)の予防。
- 内容
- 理学療法(PT):歩行やバランス訓練。
- 作業療法(OT):日常生活動作の改善。
- 言語療法(ST):失語症や嚥下障害の訓練。
6. 再発予防

① 動脈瘤の未破裂管理
- 未破裂動脈瘤を定期的に検査(CTA、MRA)。
- 手術の適応は動脈瘤のサイズや形状、患者の状態によって判断。
② 生活習慣の改善
- 禁煙:動脈瘤の破裂リスクを下げる。
- 高血圧管理:降圧薬の使用と減塩食。
- 適度な運動と体重管理:脳血管の健康を保つ。
7. ガイドラインの改訂(2021年版)
主な変更点
- コイル塞栓術の適応拡大:高齢患者や複雑な動脈瘤への対応が追加。
- 血管攣縮の新しい治療法:血管内治療のエビデンス更新。
- 高齢者や合併症患者の治療ガイドラインの拡充。









